Zwei neue White Paper zur Prostatabiopsie
Dr. med. Rolf Eichenauer
Facharzt für Urologie,
Zusatzbezeichnungen Andrologie,
Medikamentöse Tumortherapie, Proktologie, Röntgendiagnostik fachgebunden, Spezielle
Urologische Chirurgie, Fachkunde in
Laboruntersuchungen im Gebiet Urologie
Urologikum Hamburg
Harksheider Straße 3
22399 Hamburg
Einleitung
Prostatabiopsien sind ein etabliertes Verfahren der Urologie. Im Rahmen des diesjährigen AUA Jahreskongress wurden gleich zwei White Paper präsentiert, die hierzu wichtige Praxishilfen bieten. Sie thematisieren einerseits den Umgang mit gängigen Komplikationen bei transrektalen Prostatabiopsien und andererseits die Verbesserung der Effizienz MRT-geführter Prostatabiopsien.
Bei den beiden folgenden Themen gibt es zwar noch keine offiziellen neuen Leitlinien der AUA, aber jedes der Themen war es wert, als White Paper in der Plenary Session einem großen Publikum präsentiert zu werden und wird somit als Vorstufe einer Leitlinie gewertet.
In beiden White Papers werden wichtige Hinweise und Hilfen für unsere tägliche Arbeit in den urologischen Praxen gegeben. Beide Veröffentlichungen behandeln jeweils bestimmte Aspekte der Durchführung einer Prostatabiopsie.
In der ersten Publikation beschreibt Michael A. Liss, wie man Hilfestellung geben kann, um eine Zunahme an Komplikationen durch Infekte bei der transrektal ultraschallgeführten Prostatabiopsie zu vermeiden oder zu vermindern.1
In dem zweiten White Paper wird eine Hilfestellung für die Diskussion gegeben, wie in Zukunft Prostatabiopsie mit und ohne MRT sinnvoll angewendet werden sollte.
Erstes White Paper: Prävention und Behandlung häufiger Komplikationen einer Prostatabiopsie1
Durch retrospektive Datenanalysen wurden 346 Publikationen und Referenzen ausgewertet und dabei fünf Schwerpunktthemen identifiziert. Der Aktualisierung der Informationen zum Thema Infektionen wurde
dabei größte Bedeutung beigemessen.
Das White Paper von Liss et al. fasst danach sieben grundlegende
Empfehlungen zur Prävention von Komplikationen zusammen:
- Die Prävalenz von Komplikationen muss diskutiert werden
- Es sollte eine Risikobewertung durchgeführt werden
- Es sollte entsprechend der (AUA-)Leitlinien gearbeitet werden
- Es sollte ein lokales Antibiogramm erstellt werden
- Überprüfen des Materials und des Sterilisationsverfahrens
- Wenn medizinisch möglich und gerechtfertigt, sollte die Antikoagulation gestoppt werden
- Umgehende Evaluation und Behandlung von Infektionen
Hilfreich kann das Vorgehen nach folgendem Ablaufschema (Abb. 1) sein.
Abbildung 1: Ablaufschema Prostatabiopsie nach Liss et al.1
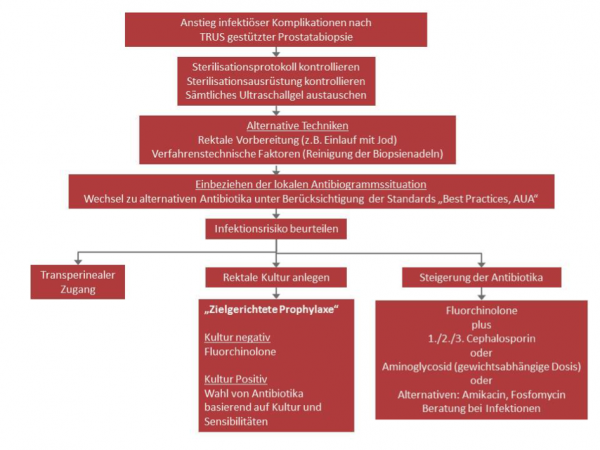
Grundlegend empfiehlt das White Paper, zunächst eine Risikoanalyse durchzuführen. Weiterhin wird zu einem Monitoring der Infekte geraten, welches, nebenbei bemerkt, auch in Deutschland Pflicht ist und spätestens bei einer Hygienebegehung abgefragt wird. Nach einer Biopsie sollte der Arzt im Bereitschaftsdienst erreichbar sein. Bei Bedarf kann der sofortige Einsatz von Generation IV Breitbandantibiotika erfolgen. Für die alltägliche Arbeit hält das White Paper einige Referenztabellen und -algorithmen vor, an denen man sich bezüglich des Vorgehens orientieren kann.
Zweites White Paper: Prostata MRT und MRT-geführte Biopsie bei Patienten mit zuvor negativer Biopsie2
Das zweite White Paper wurde von Peter L. Choyke vorgestellt und gibt uns Hilfestellungen dafür, wie wir eine Prostatabiopsie durchführen
sollten und was das MRT dabei für einen Stellenwert hat.
Hintergründe und Voraussetzungen
Hintergrund für die Entwicklung des White Papers stellen die sogenannten „Re-Biopsien“ dar. Sollte eine erste Prostatabiopsie keinen Nachweis eines Prostatakarzinoms ergeben haben, jedoch aufgrund der Vorbefunde weiterhin ein hochgradiger Verdacht auf das Vorliegen eines Prostatakrebs bestehen, ist ggf. die Durchführung einer erneuten Prostatabiopsie (sog. „Re-Biopsie“) zu diskutieren, in deren Rahmen mehr Stanzzylinder entnommen werden. Dazu wurde angeführt: es solle grundlegend eine verbesserte Patientenselektion und eine verbesserte Ausbeute der Wiederholungsbiopsie abgestrebt werden. Die MRT der Prostata und eine MRT-geführte Untersuchunge scheinen dabei eine Verbesserung gegenüber der Standardbiopsie zu ermöglichen.
Voraussetzung hierzu ist allerdings, dass für die MRT-Untersuchung moderne hochauflösende Geräte zur Verfügung stehen und die Ergebnisse nach der PI-RADS Klassifikation Version 2 interpretiert werden sollen.3 Für eine aussagekräftige Untersuchung sind vor allem zwei Voraussetzungen entscheidend: die Erfahrung des Untersuchers in der Durchführung der MRT und die des Urologen in der Verwertung der Ergebnisse für eine möglicherweise folgende Biopsie. Choyke empfahl in seinem Vortrag zudem die Entwicklung von Qualitätssicherungsprogrammen, um eine qualitative Auswertung der MRT-geführten Biopsieergebnisse zu erlauben. PI-RADS 3, 4 und 5 Läsionen sollten in jedem Fall bildgeführt biopsiert werden.
Als Führung für die gezielte Biopsie sind generell drei Methoden akzeptiert. Die TRUS-MRT-Fusionsbiopsie, die MRT-gestützte Biopsie und die kognitive, also visuell geführte Biopsie. Es sollten zwei Biopsien von jedem auffälligen Ziel gemacht werden.
Fallspezifisch können weitere systematische Biopsien durchgeführt werden. Kontrovers ist die Aussage, ob die alleinige Biopsie der im MRT auffälligen Ziele ausreichend ist, da hier noch bis zu 15 % falsche negative Raten bestehen. Sollte eine PI-RADS 5 Läsion negativ biopsiert worden sein, ist eine frühe Re-Biopsie erforderlich.
Bei PI-RADS 1 oder 2 Läsionen sind nur klinische Untersuchungen und Labor (PSA) gefordert; im Zweifel sollte eine erneute MRT-Untersuchung durchgeführt werden. Abschließend wurde auch hier ein Ablaufschema zum Vorgehen präsentiert.
Abbildung 2: Ablaufschema MRT-geführte Prostatabiopsie nach Rosenkrantz et al.2
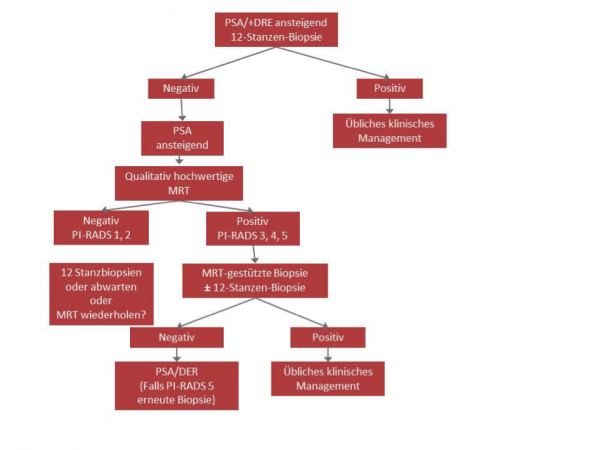
Fazit
Beide White Papers geben Hilfestellungen für die Stanzbiopsie der Prostata. Liss et al. fokussieren sich darauf, welche Möglichkeiten wir haben, Risiken einer Infektion vorauszusehen bzw. zu vermeiden.1 Rosenkrantz et al. machen deutlich, dass das MRT seinen Stellenwert in der Re-Biopsie der Prostata hat.2 In der deutschen S3-Leitlinie ist das MRT bislang nur als „Kann“-Bestimmung nach negativer Biopsie genannt.4 In der EUA-Leitlinie von 2015 wird die MRT-gestützte Biopsie bei negativer erster Stanze gefordert.5
(1) Liss, M.A., et al. The Prevention and Treatment of the more common Complications related to Prostate Biopsy Update. American Urological Association Education and Research, Inc. 2016. Verfügbar online unter: https://www.auanet.org/common/pdf/education/clinical-guidance/AUA-PNB-White-Paper.pdf
(2) Rosenkrantz A.B., Verma S., Choyke P. et al. Prostate MRI and MRI-Targeted Biopsy in Patients with a Prior Negative Biopsy: A Consensus Statement of the American Urological Association and the Society of Abdominal Radiology‘s Prostate Cancer Disease-Focused Panel. J Urol. 2016 Jun 16. pii: S0022-5347(16)30659-0. doi: 10.1016/j.juro.2016.06.079. [Epub ahead of print]; Verfügbar online unter: https://www.auanet.org/common/pdf/education/clinical-guidance/Consensus-State-ment-Prostate-MRI-and-MRI-Targeted-Biopsy.pdf
(3) Franiel T. PI-RADS-Klassifikation. Urologisch! Nachrichten der Deutschen Gesellschaft für Urologie e.V., 2015,(2):2-3; Verfügbar online unter: https://www.urologenportal.de/fileadmin/MDB/PDF/UROlogisch__2.2015_Doppels.pdf
(4) Leitlinienprogramm Onkologie (Deutsche Krebsgesellschaft, Deutsche Krebshilfe, AWMF): Interdisziplinäre Leitlinie der Qualität S3 zur Früherkennung, Diagnose und Therapie der verschiedenen Stadien des Prostatakarzinoms, Langversion 3.1, 2014 AWMF Registernummer: 034/022 OL, Verfügbar online unter: http://leitlinienprogramm-onkologie.de/Leitlinien.7.0.html (Zugriff am: 06.07.2016)
(5) Mottet N. et al. Guidelines on prostate cancer. European Association of Urology (EAU). 2015. Verfügbar online unter: https://uroweb.org/wp-content/uploads/09-Prostate-Cancer_LR.pdf











